内科診療とは
急性症状から慢性疾患まで診療

咳、痰、息苦しさ、胸痛、腹痛、鼻水、喉の痛み、発熱、下痢、吐き気・嘔吐などの急性症状から、高血圧や糖尿病、脂質異常症(高脂血症)などの生活習慣病をはじめとする慢性疾患まで、各種疾患を内科的に診療させていただきます。
幅広い症状に対応します
風邪をはじめとする「急な体調不良」など、はっきりとした症状が出ている時はもちろん、「調子が悪いのだけれど、どこが悪いのか、何科にかかったらよいのかわからない」というような曖昧な場合も、また不定愁訴(病名のつかない原因不明の不調)や健康上の不安などについても、ご遠慮無くご相談ください。総合内科専門医として、幅広い症状・疾患に対応させていただきます。
地域の皆様の“かかりつけ医”です
体の調子が悪い時に最初に受診する「内科」は、“総合案内”としての役目も担っています。
急性症状ばかりでなく、日常的な何かのギモンや不安、また、健康管理に関わる身近な存在である「かかりつけ医」として診療させていただきます。
※初期診療の結果、病院での精密検査や入院、手術などが必要と判断した場合には、適切な医療機関や専門医への紹介させていただきます。
また、病院での説明がわからなかったり、検査に不安があったり、セコンドオピニオンをご希望の場合などもご相談ください。
このような症状の場合はご相談ください
- 発熱
- 咳、痰、鼻水、喉の痛み
- 喉の痛み
- お腹の調子が悪い(腹痛、便秘・下痢など)
- お腹が張る
- 吐き気、嘔吐
- 胸やけ
- 食欲不振
- 胸痛、胸部圧迫感
- 頭痛
- 立ちくらみ
- 動悸
- 息切れ
- むくみ
- 喉の異常な渇き
- 尿の異常(出にくい、近い、血が混じるなど)
- 発疹
- 疲労感
- 夏バテ
- 急な体重の増減
など
関係性について
「医学」は、科学として、「病気」を調べて得られたエビデンスに基づいて有効な薬や治療法を導き、その恩恵を私たちに与えてきました。
一方、「医療」は、“病人”vs“医者”という狭い扉を介した関係性ではなく、互いに“自分として生きる人”の間にこそ存在します。
「医療」では、“病気”に対する医学的な最善がその“人”にとっての最適とは限らず、医学的に1番目ではなかった選択肢がその“人”にとっての最善となることが少なくありません。
この違いはどこにあるのでしょうか。
医療における2つの異なるアプローチを一緒に考えてみましょう。
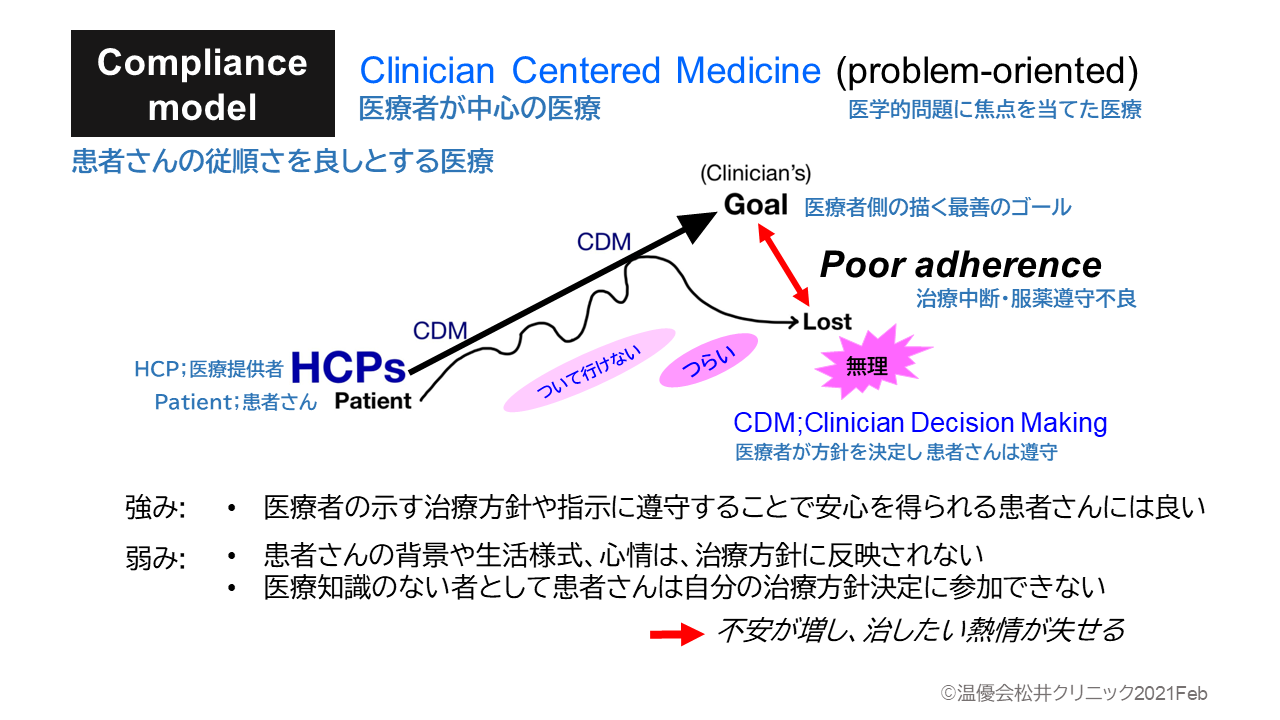
1つ目は、「Compliance model(遵守型医療)」です。このアプローチは、医療者が医学的に最も良いと考える治療方針を示し、専門知識を持たない患者さんはそれを受け入れ従うことを良しとする診療の形です。
そこでは患者さんはその方針を守ろうと努力するのですが、生活や仕事と両立できず、自分の意思が通らず、決められたゴールが遠く届かないものに感じられて続けられず、それでも頑張るのですが、評価を得られず自信を失い、健康になりたいと目指したはずの医療がつらい体験になり、続けられなくなります。
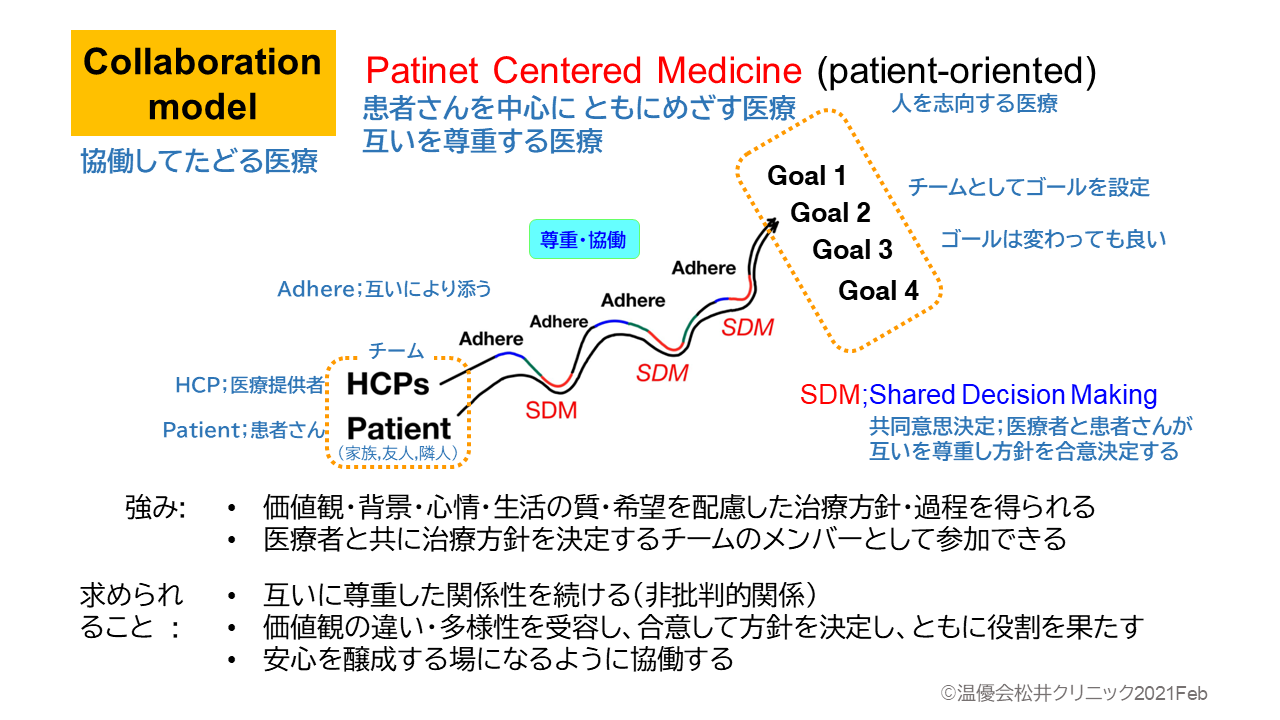
2つ目は、「Collaboration model(協働型医療)」です。このアプローチは、患者さんの生活背景や心情、希望に配慮した、「患者さん中心の医療」です。
ただ、“患者さん中心”と言っても、患者さんを囲む医療者が、たとえ優しい言葉や親切な対応で良かれと思って実施したとしても、患者さんを「医学を知らない者」、「弱い者」、「できない人」、と捉えて医療者の治療方針を遂行するのであれば、先の遵守型医療とあまり変わりはなく、そこに患者さんの意思決定権が反映されることはほんの僅かです。
ご高齢の方の誠実さや注射に腕を差し出す幼児、帰宅が遅く運動の時間が取れずダイエットの成功体験がないけれどもう一度と取り組む人、限られた時間や選択肢の中で決断を重ねるがんの方たち、そして、自分は世界に存在していると言葉を探す認知症の人たち、誰もが「介入を要する守られるべき弱い者」、「役割を果たせない者」、「自己決定できない者」では決してありません。
また、“患者さん中心”と言っても、患者さんに多くの決定権を委ね、その結果が患者さんの望むものではなかったときに、患者さんの「自己責任」として医療者は離れるという“人の尊厳”を試すものでもありません。
“患者さん中心”の「コラボレーション(協働)型医療」とは、医療者が病気を持つ方を“自分として生きる人”として尊重し、また、チームのメンバーとして互いに築く医療の形です。
人が生れながら自然に湧き上がる生きようとする力、回復したいと願う思い、役割を発揮したいという思い、を信じ尊重する医療です。
そこでは患者さんは、意思決定権を持ち、課題を最もよく知る主役として、治療方針のゴール設定に重要な情報を提供するチームメンバーです。
医療者と患者さんは、ともに意見を出し合って“チーム”としてゴールを設定して治療方針を合意決定します(共同意思決定;図の“SDM”)。
ただ、はじめに定めたゴールは、途中になって簡単に到達できるものではないとわかることがあります。そのときは届きやすいゴールに設定し直します。
そのゴールは当初の場所から遠ざかるかもしれませんが、患者さんが安心した状態になることを大事として医療者とともに作り直したものであれば、違った過程を辿っても目指していたゴールにつながると思います。
患者さんは、このゴールに向けて、生活の中でご自身の裁量で自分に合った計画を立てて実行していただくことになりますが、達成には時々の検証が大変有用です。
具体的には、血圧を記録して日内変動を調べる、体重や食事内容と検査結果を比較する、別の薬に変えたときの体の状態を把握する、息切れや足の浮腫みが起きた状況を思い出す、症状が変わった時の環境や生活状況や心理的な負担を伝える、などがあります。
ときには個人的な踏み込んだお話を伺う必要がありますが、お互いに情報を共有することで、無理のない次のゴール設定が可能となります。
このように「コラボレーション(協働)型医療」では、患者さんだけが医療者について行く(図;Adhere)のではなく、医療者が患者さんから情報をもらって寄り添う(Adhere)ことで医学的に実現可能で患者さんの安全・安心となるゴールを目指した診療が可能になります。
ここでは、医療者と患者さんは同じ生活者として、互いを尊重し批判することなく価値観の違いや多様性を受け容れ、一つの正解に囚われず、診療の場が安心できる空間に育つようにチームとして協力することを喜びとする関係性があります。
当院ではそのような関係性を皆さんと築いていきたいと思います。
どうぞご協力をいただきたくお願い申し上げます。
内科の疾患について
当院の内科における主な対象疾患
急性疾患
- 風邪症候群
- インフルエンザ
- 咽頭炎
- 扁桃炎
- 気管支炎
- 肺炎
- 胃腸炎(腹痛、下痢、吐き気、嘔吐)
- 尿道・膀胱炎
- 熱中症
など
慢性疾患
- 生活習慣病(糖尿病、高血圧症、脂質異常症(高脂血症)、高尿酸血症(痛風)
- メタボリックシンドローム)
- 貧血
- 頭痛
- 便秘症
など
生活習慣病(糖尿病、高血圧症、脂質異常症(高脂血症)、高尿酸血症(痛風)、 については 生活習慣病のページ で詳しく解説しています。